El Berg Balance Scale fue desarrollada en 1989 como una medida cuantitativa del estado funcional del equilibrio en ancianos, cuya validez, fiabilidad y sensibilidad al cambio han sido demostradas también en pacientes hemipléjicos (Neurorhb, 2013)
In Escala de Berg Lesiones del sistema Nervioso Parálisis Cerebral
Escala de Berg
Posted on sábado, 12 de junio de 2021
In Fisioterapia Lesiones del sistema Nervioso Lesiones del Sistema Nervioso Periférico Síndrome de Guillain Barre
Alteraciones del Sistema Nervioso Periférico
Posted on lunes, 7 de junio de 2021
Síndrome de Guillain Barre
Es una afección rara en la que el sistema inmunitario del paciente ataca los nervios periféricos. Se considera parte de la familia “polineuritis”, la cual se describe como una inflamación simultánea de varios nervios periféricos.
De acuerdo con Rebolledo y colaboradores (2018), en la actualidad es la causa más frecuente de parálisis flácida aguda. En México, se describió la incidencia de 0.89-1.89/100,000 personas por año, con base en ello, se establece que la mortalidad se aproxima a 0.16/100,000 personas por año.
Pueden verse afectadas personas de todas las edades, pero es más frecuente en adultos y en el sexo masculino. La mayoría de los casos, incluso los más graves, se recuperan totalmente. Los casos graves son raros, pero pueden producir una parálisis casi total.
El síndrome de Guillain-Barré puede ser mortal. Las personas con síndrome de Guillain-Barré necesitan tratamiento, a veces en cuidados intensivos, y seguimiento. El tratamiento consiste en medidas de apoyo e inmunoterapia. (OMS, 2016)
El síndrome de Guillain-Barré suele empezar con un hormigueo y debilidad que comienza en los pies y las piernas, y luego se extiende a la parte superior del cuerpo y los brazos. En aproximadamente el 10 % de las personas con el trastorno, los síntomas comienzan en los brazos o la cara. A medida que el síndrome de Guillain-Barré avanza, la debilidad muscular puede transformarse en una parálisis(Mayo Clinic, 2020).
El cuadro clínico típico del síndrome de Guillain Barré se instaura con rápida debilidad progresiva en ambas extremidades inferiores, parestesias, dolor y tumefacción. La debilidad sigue normalmente una progresión de distal a proximal, comenzando por los pies y las piernas y progresando en apenas horas o días proximalmente hasta llegar a afectar a las extremidades superiores y la cara, pudiendo incluso existir afectación bulbar o respiratoria.(Universidad Inca Garcilaso De La Vega,2017)
Sensaciones anormales denominadas parestesias, el paciente manifiesta diversas formas. Entre los ejemplos se hallan adormecimiento, hormigueo, sensación de una zona “dormida”, sensación de hormigas o de algo que camina debajo de la piel, vibraciones. Inicialmente podrían darse sólo en una de las extremidades, pero en poco tiempo se vuelven simétricos y suelen afectar a las extremidades; los pies y los dedos de los pies, o las manos y los dedos de las manos, antes de que la extremidad se debilite.(Universidad Inca Garcilaso De La Vega,2017)
La fisioterapia tiene un papel importante en la recuperación de esta enfermedad, ya que aborda tanto los problemas musculares como los respiratorios. Por lo que somos una figura importante dentro de la recuperación. La intervención del fisioterapeuta dependerá de la fase en la que se encuentre el paciente.
El tratamiento debe ser específico ya que cada uno tiene diferentes síntomas y grados de los mismos. En esta enfermedad se diferenciaron 4 fases.(Fisiolution,2020)
Latencia: tiene un periodo de duración de 1 a 3 semanas. Aún no hay manifestación clínica por tanto la fisioterapia no interviene.(Fisiolution,2020)
Fase de extensión:
El fisioterapeuta tendrá como objetivo evitar que el paciente no tenga pérdidas de movilidad, ni favorecer retracciones capsulares y de aliviar los dolores musculares. Es por ello que realizará:
Realizar varias sesiones al día cortas y sin provocar fatiga al paciente.(Fisiolution,2020)
Fase de estabilización:
Todos los ejercicios son activos con supervisión del fisioterapeuta. Todo ello con el fin de conseguir la independencia en las actividades de la vida diaria.
Las enfermedades que afectan al nervio periférico son extensas, dentro de las cuales la poliomielitis aguda ha sido históricamente la enfermedad más frecuente en el diagnóstico diferencial. Sin embargo, en nuestro país, se ha erradicado la poliomielitis gracias a los programas de vacunación.
Referencias:
Andrés, S. (2020). Síndrome de Guillain-Barré y su rehabilitación con fisioterapia. 2021, de fisiolution Sitio web: https://fisiolution.com/noticias/sindrome-de-guillain-barre-y-su-rehabilitacion-con-fisioterapia/
Borja, B., Begonia L.. (2017). TRATAMIENTO FISIOTERAPÉUTICO EN SÍNDROME DE GUILLAIN BARRÉ. 2021, de Universidad Inca Garcilaso De La Vega Facultad de Tecnología Médica Carrera de Terapia Física y Rehabilitación Sitio web: http://repositorio.uigv.edu.pe/bitstream/handle/20.500.11818/2789/TRAB.SUF.PROF_%20BAYL%C3%93N%20BORJA%2C%20BEGONIA%20LESLIE.pdf?sequence=2&isAllowed=y
Rebolledo, D., González, P., Salgado, I. (2018). Síndrome de Guillain-Barré: viejos y nuevos conceptos. Medicina interna de México, 34(1), 72-81.
Guijarro, C., Rosón, M., Abreu, A., García, A., Ochoa, M. (2020). Síndrome de Guillain-Barré tras infección por SARS-CoV-2. Comentarios tras la publicación de 16 nuevos casos.Neurologia (Barcelona, Spain),35(6), 412.https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7834074/
Mayo Clinic. (2020). Síndrome de Guillain-Barré - Mayo Clinic. Recuperado de https://www.mayoclinic.org/es-es/diseases-conditions/guillain-barre-syndrome/symptoms-causes/syc-20362793
Mendoza, A. V. (2019). Sobre el síndrome de Guillain-Barré. Revista de la Sociedad Peruana de Medicina Interna, 32(2), 45-47.
World Health Organization. (2016). Síndrome de Guillain–Barré. Recuperado de https://apps.who.int/mediacentre/factsheets/guillain-barre-syndrome/es/index.htmlIn Fisioterapia Lesiones del sistema Nervioso Lesiones del Sistema Nervioso Central Parálisis Cerebral
Lesiones del Sistema Nervioso Central
Posted on lunes, 31 de mayo de 2021
Parálisis Cerebral
La Parálisis Cerebral describe un grupo de trastornos mentales, permanentes, del desarrollo del movimiento y de la postura, que causan limitaciones en la actividad y que son atribuidos a alteraciones no progresivas ocurridas en el desarrollo cerebral del feto o del lactante. (Federación ASPACE Castilla y León, 2020).
En consecuencia, presenta alteraciones en la sensación, percepción, cognición, comunicación y conducta, por epilepsia y problemas musculoesqueléticos secundarios. Esta lesión puede presentarse durante la gestación, el parto o los primeros años de vida.
La parálisis cerebral se presenta en 1 a 2 de cada 1000 recién nacidos. Pero afecta a 15 de cada 100 recién nacidos prematuros. Es particularmente frecuente entre los niños con muy bajo peso al nacer (Manuales MSD, 2020).
De acuerdo con Volpe y colaboradores (Vela et al., 2016) clasifican la parálisis cerebral de acuerdo al trastorno motor predominante y la extensión de la lesión, de tal manera que se dividen en tres categorías.
Espástica o piramidal.
Discinética o extrapiramidal.
Mixta.
Los trastornos espásticos representan el 75-80% de prevalencia en niños y presenta diversos tipos, de manera que topográficamente se puede clasificar en:
En cuanto al componente discinético, este se caracteriza por patrones de movimientos extrapiramidales, es decir, regulaciones anormales en el tono alterando el control postural, presentando movimientos de tipo:
Dentro de la clasificación topográfica postulan cinco patrones de tipo hipóxico-isquémico en relación con el desarrollo de PC infantil, siendo:
Lesión cerebral parasagital: Afectación en la corteza motora (controla funciones proximales de las extremidades) y necrosis de la materia blanda; el patrón de esta se encuentra relacionado con una cuadriplejía espástica.
Leucomalacia periventricular: (común en pacientes prematuros). Lesión en la materia blanca cerebral con mayor afectación alrededor de los ángulos de los ventrículos laterales. Se genera un patrón espástico con menor afectación de los miembros torácicos, permitendo una diplejía espástica.
*Es posible presentar un patrón de cuadriplejía espástica dependiendo de la severidad de las alteraciones presentadas.
Necrosis cerebral isquémica focal y multifocal: Lesión de todos los elementos celulares (posible causa: infarto con patrón vascular); las secuelas clínicas presentan una hemiplejía y, en casos más severos, se puede manifestar una cuadriplejía en conjunto con eventos convulsivos.
Estrato marmóreo: Lesión poco común de los ganglios basales , presenta alteraciones coreoatetósicas, es decir, presenta una marcha atetósica.
Necrosis neuronal selectiva: Lesión más común con asociación a otros patrones de lesión.
Pueden ser muy diferentes entre personas con este grupo de trastornos. Los síntomas pueden:
Ser muy leves o muy graves
Comprometer solo un lado del cuerpo o ambos lados
Ser más pronunciados en los brazos o las piernas o comprometer tanto los brazos como las piernas
Los síntomas por lo regular se observan antes de que un niño cumpla 2 años de edad. En ocasiones empiezan incluso a los 3 meses. Los padres pueden notar que su hijo está tardando de más para alcanzar etapas de desarrollo como sentarse, girar, gatear o caminar.
Hay varios tipos diferentes de parálisis cerebral. Algunas personas tienen una combinación de síntomas.
La parálisis cerebral espástica es el tipo más común. Sus síntomas incluyen:
Músculos que están muy tensos y no se estiran. Se pueden tensionar aún más con el tiempo.
Marcha (caminar) anormal - brazos metidos hacia los costados, rodillas cruzadas o tocándose, piernas que hacen movimientos de "tijeras" y caminar sobre los dedos.
Articulaciones rígidas y que no se abren por completo (llamado contractura articular).
Debilidad muscular o pérdida del movimiento en un grupo de músculos (parálisis).
Los síntomas pueden afectar un brazo o pierna, un lado del cuerpo, ambas piernas o ambos brazos y piernas.
Los siguientes síntomas pueden ocurrir en otros tipos de parálisis cerebral:
Movimientos anormales (torsiones, tirones o contorsiones) de las manos, los pies, los brazos o las piernas estando despierto, lo cual empeora durante períodos de estrés
Temblores
Marcha inestable
Pérdida de la coordinación
Músculos flojos, especialmente en reposo, y articulaciones que se mueven demasiado
Otros síntomas cerebrales y del sistema nervioso pueden incluir:
Las dificultades de aprendizaje son comunes, pero la inteligencia puede ser normal
Problemas del habla (disartria)
Problemas de audición o visión
Convulsiones
Dolor, sobre todo en adultos, el cual puede ser difícil de manejar
Síntomas digestivos y de la alimentación:
Dificultad para succionar o alimentarse en los bebés, o masticar y tragar en niños mayores y adultos
Vómitos o estreñimiento
Otros síntomas:
Aumento del babeo
Crecimiento más lento de lo normal
Respiración irregular
Incontinencia urinaria (MedlinePlus, 2019)
El patrón de marcha puede alterarse en la parálisis cerebral debido a diferentes factores, por ejemplo: espasticidad, debilidad y/o contracturas musculares o ligamentosas, alteraciones a nivel capsular, deformidades óseas, lesiones músculo-esqueléticas y cambios postquirúrgicos, entre otros. La marcha patológica es la combinación de anormalidades primarias suelen ser permanentes(posturales, del equilibrio, control motor y tono muscular), secundarias que son frecuentemente corregibles (retracciones musculares y deformidades óseas) y terciarias que con respuestas de afrontamiento o compensación que desaparecerán cuando ya no sean necesarias (Tamara Banuet Martínez,2019).
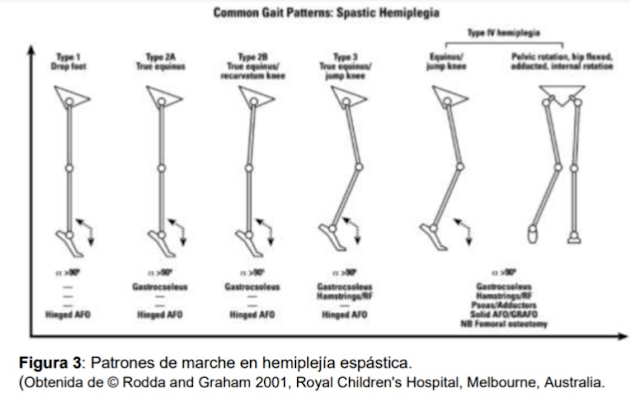
Patrones de marcha en hemiplejía espástica:
Esta clasificación fue propuesta por Winters et al 1987 y está basada en el análisis de marcha instrumental en niños y adultos jóvenes con hemiplejía espástica. En este estudio se describen los tipos de patrón de marcha usando la cinemática en plano sagital de tobillo, rodilla, cadera y pelvis. Estos patrones son:
Tipo 1: Pie caído o en péndulo: La flexión dorsal del tobillo está ausente debido a hipotonía del tibial anterior, extensor común de los dedos y extensor del hallux. La flexión plantar está conservada por lo que esta alteración se observa en la fase de balanceo.
No es un tipo muy común de marcha en PC y el manejo consiste en fisioterapia (termoterapia, neuroestimulación, facilitación neuromuscular propioceptiva, patrones de movimientos progresivos tipo Fay, Bobath, Vojta entre otras) y uso de órtesis de tobillo pie tipo AFO.
Tipo 2A: Pie equino: el pie adopta esta posición debido a espasticidad y /o acortamiento del tríceps sural y/o tibial posterior, la rodilla en posición neutral y la cadera en extensión. En contacto con el suelo el pie se muestra en equino y la rodilla en flexión. Es el patrón de marcha más común, junto con el tipo 2B, en hemiplejia y el tratamiento es complejo.
Tipo 2B: Pie equino y rodilla en recurvatum: se agrega al pié equino la rodilla en hiperextensión y la cadera en extensión.
El tratamiento puede incluir el uso de toxina botulínica en los músculos espásticos, fisioterapia, órtesis tipo AFO y en algunos casos el alargamiento quirúrgico del tendón aquiliano y otras tenotomías.
Tipo 3: Pie en equino, rodilla en recurvatum y espasticidad y contractura del tríceps sural: esta combinación genera una rigidez articular de rodilla como resultado de la contracción sostenida de isquiotibiales y cuádriceps. Los niños y niñas que presentan este patrón suelen iniciar la marcha autónoma tarde, entre los 18 y 24 meses.
El manejo es complejo y puede involucrar el uso de toxina botulínica, transferencia del recto femoral al vientre del gracilis o del semitendinoso tenotomías, alargamiento quirúrgico de tendón aquiliano, terapia física y órtesis tipo AFO.
Tipo 4: Es menos frecuente (5%de los casos). En este tipo de marcha la cadera está en flexión, aducción y rotación interna, la rodilla flexionada y el pie en equino. La causa de este patrón es la presencia de espasticidad y acortamiento de los músculos: isquiotibiales, recto femoral, tríceps sural, psoas iliaco y aductores de cadera. La marcha autónoma se consigue alrededor de los 3 años y con ayudas técnicas.
El tratamiento incluye: uso de toxina botulínica en los músculos afectados, cirugía multinivel (alargamientos tendinosos, transposiciones musculares, fisioterapia y uso de órtesis tipo AFO.
Patrones de marcha en diplejía espástica:
Esta clasificación es más compleja, ya que está presente la participación bilateral; y, en muchos casos, no es simétrica, por lo que se pueden observar distintos patrones en cada lado.
Alteraciones cinemáticas desde el plano sagital:
Marcha con pie equino: Causada por espasticidad de los músculos gastrocnemios y soleos, la deambulación se realiza sobre las puntas de los pies. La rodilla se extiende totalmente o entre en recurvatum. La cadera se extiende y la pelvis se mantiene dentro del rango normal.
El tratamiento quirúrgico específico es la tenotomía de gastrocnemio o aquiliano, de inserción y reinserción del origen del gastrocnemio, neurotomía de algunas ramas del nervio tibial, entre otras.
Marcha en salto: Los pies se encuentran en equino, la cadera y rodillas en flexión. El tobillo empieza la fase de apoyo en equino. La rodilla y cadera empiezan en una flexión excesiva sin llegar a extenderse por completo en todo el ciclo de la marcha. La pelvis se encuentra dentro del rango normal o en anteversión.
Es causado por espasticidad de isquiotibiales, flexores de cadera y rodilla, principalmente la porción larga del bíceps femoral, semitendinoso y semimembranoso.
El tratamiento precoz es importante ya que como complicación puede presentarse complicaciones como: inmovilidad en la articulación de las rodillas, displasia y/o luxación de cadera, deformidades óseas.
Al inicio del manejo se trata de disminuir la espasticidad con estiramientos, órtesis y electroterapia entre otros tipos de manejo.
Posteriormente si la espasticidad persiste o aumenta, se debe considerar tratamientos quirúrgicos.
Marcha en equipo aparente: El tobillo tiene una posición normal pero el talón no toca el suelo. Con el crecimiento del niño o niña llega un momento en el que el pie equino no es tan destacado, sin embargo la flexión de cadera y rodillas se agravan. La pelvis se encuentra neutral o en anteversión.
Marcha agachada o agazapada: Se caracteriza por una gran dorsiflexión del tobillo y flexión de rodillas y cadera. La pelvis se encuentra dentro del rango normal o con retroversión. Es muy común en pacientes con diplejía o cuadriplejia espástica.
El tratamiento está enfocado a mantener la movilidad pasiva y evitar complicaciones.
- Marcha asimétrica: Puede encontrarse 1 patrón de marcha diferente en cada miembro inferior.
Dado que la PC puede influir en todos los sistemas corporales, es preciso obtener una anamnesis completa y realizar una exploración física detallada. Es importante tener en cuenta:
Edad del paciente
La exploración debe abarcar:
Evaluación de la función.
Exploración musculoesquelética detallada (para evaluar la movilidad articular, deformidades y defectos de alineación).
Exploración neurológica meticulosa (incluyendo la evaluación de la fuerza, el tono y la sensibilidad).
También se realiza una valoración psicológica y cognitiva (Stacy M., Stark DO., 2020)
La movilidad se clasifica según el sistema de clasificación funcional motora grosera (Gross Motor Functional Classification System), el cual se divide en cinco categorías basándose en la independencia para la movilidad y el uso de dispositivos de ayuda (Rosenbaum P., Paneth N., Leviton A., et al, 2007).
La función de la extremidad superior se clasifica mediante el sistema de clasificación de habilidad manual (Manual Ability Classification System). Este sistema tiene en cuenta la edad y valora fundamentalmente la forma en la que los sujetos manipulan objetos de la vida cotidiana. Este sistema de clasificación se diseñó originalmente para niños de 8-12 años. Se divide en cinco niveles, cuya afectación va progresando del nivel I al nivel V (Eliasson A.C., Krumlinde-Sundholm L., Rosblad B., 2006).
El tratamiento y el manejo se dirigen a ayudar al niño a lograr el máximo funcionamiento neurológico con la terapia física, ocupacional y del habla adecuada. En muchos niños es necesario implementar el tratamiento de la espasticidad (con medicamentos para el tono o la toxina botulínica) y las convulsiones. La terapia de movimiento inducida por restricciones puede ayudar con la extremidad afectada. También es importante el apoyo general a los padres y la familia con asesoría, programas educativos y grupos de apoyo (Messer R., et al, 2020).
El tratamiento de la PC debe centrarse en controlar los síntomas, maximizar la función y prevenir las complicaciones. Actualmente no hay ninguna cura para la PC.
La estimulación temprana y la terapia ocupacional por parte de la intervención fisioterapéutica como tal buscar disminuir los daños provocados por la Parálisis Cerebral. Viéndolos individualmente podemos decir:
La fisioterapia y la terapia ocupacional pueden iniciarse en:
Referencias:
Federación ASPACE. (2021). Describriendo la parálisis cerebral. Recuperado de http://riberdis.cedd.net/bitstream/handle/11181/6239/Descubriendo_la_par%c3%a1lisis_cerebral.pdf?sequence=1&rd=0031341301644311
Federación ASPACE Castilla y León. (2020). ¿Qué es la Parálisis Cerebral? Recuperado de: https://www.federacionaspacecyl.org/quienes-somos/que-es-la-paralisis-cerebral/
García, M., Zambrano, V. (2017). Parálisis cerebral infantil: estimulación temprana del lenguaje método de Bobath. Dominio de Ciencias, 3(4), 627-706.
Manuales MSD. (2020, marzo). Parálisis cerebral. Manual MSD versión para público general. Recuperado de: https://www.msdmanuals.com/es-mx/hogar/salud-infantil/trastornos-neurol%C3%B3gicos-en-ni%C3%B1os/par%C3%A1lisis-cerebral
MedlinePlus. (2019, 23 junio). Parálisis cerebral. Recuperado de: https://medlineplus.gov/spanish/ency/article/000716.htm#:%7E:text=Es%20un%20grupo%20de%20trastornos,%2C%20at%C3%A1xica%2C%20hipot%C3%B3nica%20y%20mixta.
Messer R., Schreiner T., Walleigh D., Yang M., Martin J., Demarest S. (2020). Enfermedades neurológicas y musculares. Hay Jr. W., Levin M., Abzug M., Bunik M. (Eds.), Diagnóstico y tratamiento pediátricos, 25e. McGraw-Hill. https://accessmedicina.mhmedical.com/content.aspx?bookid=2933§ionid=248506638
Tamara B., MD. (2019). Escalada terapéutica como intervención en rehabilitación de marcha en niños y niñas con parálisis cerebral. 2021, del instituto Guttman Sitio web: https://siidon.guttmann.com/files/4.-tfm_tamara_banuet.pdf
Stacy M., Stark D. (2020) Parálisis cerebral. Walter R., Frontera MD., Julie K., Silver MD., Thomas D., Rizzo MD (Ed.) Manual de medicina física y rehabilitación. (Capítulo 125, 689-696) Recuperado de: https://www.clinicalkey.es/#!/content/book/3-s2.0-B9788491136347001257
Vela, C., Ruiz, C.(2014). Parálisis cerebral infantil: definición y clasificación a través de la historia. Revista mexicana de Ortopedia pediátrica, 16(1), 6-10.